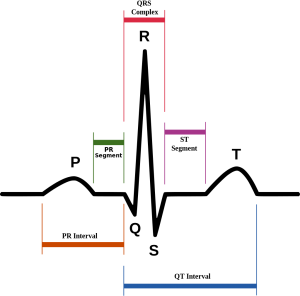Was ist die Koronare Herzkrankheit? | KHK
Hier habe ich viele Informationen zur Koronaren Herzkrankheit (KHK) gesammelt.
Sie finden hier häufig gestellte Fragen zu Symptomen, interessante und moderne Videos (Koronare Herzkrankheit (kurz KHK), Angina pectoris und Herzinsuffizienz; koronare Herzkrankheit KHK – Innere Medizin) sowie eine direkte Möglichkeit zur Online-Terminvereinbarung.
Was ist die Koronare Herzkrankheit?
KHK
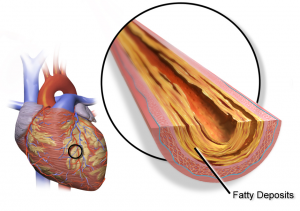
Koronare Herzkrankheit KHK (Quelle: Blausen.com staff. “Blausen gallery 2014”. Wikiversity Journal of Medicine. DOI:10.15347/wjm/2014.010. ISSN 20018762)
Die Koronare Herzkrankheit, kurz auch KHK genannt, ist eine Erkrankung der Koronararterien. Die Koronararterien sind die Herzkranzgefäße, die das Herz mit Blut versorgen. Sie heißen Herzkranzgefäße, weil sie kranzförmig um das Herz angeordnet sind.
Der KHK liegt in den meisten Fällen eine Arteriosklerose zugrunde. Bei der Arteriosklerose sind die Arterien aufgrund von Ablagerungen verengt oder vollständig verstopft.
Umgangssprachlich wird die Arteriosklerose auch als Arterienverkalkung bezeichnet. Infolge des Verschlusses ist die Durchblutung der Herzmuskulatur eingeschränkt, sodass es zu einer verminderten Sauerstoffversorgung kommt.
Das dabei entstehende Missverhältnis zwischen Sauerstoffbedarf und Sauerstoffangebot wird als Ischämie oder Koronarinsuffizienz bezeichnet.
Häufig gestellte Fragen (FAQ)
Herzinsuffizienz| Herzmuskelschwäche
Wie entsteht die KHK? Was ist die Ursache?
Die Arteriosklerose ist die Hauptursache der Koronaren Herzkrankheit. Bei der Arteriosklerose lagern sich Fettsubstanzen, Blut, Blutbestandteile, Kalzium und Bindegewebe in der Gefäßinnenwand der Arterien ab. Diese Veränderungen bedingen eine Verhärtung der Gefäße. Dadurch verlieren die Arterien ihre Elastizität und ihren normalen Durchmesser. Je nach Ausmaß der Arteriosklerose kann durch die Verengung der Herzmuskel bei physischer Anstrengung, bei psychischer Erregung oder sogar im Ruhezustand nicht mehr ausreichend durchblutet werden. Die Arteriosklerose entwickelt sich schleichend innerhalb von Jahren bis Jahrzehnten. Es gibt einige Risikofaktoren, die die Entstehung einer Arteriosklerose begünstigen.
Was sind die Risikofaktoren der Koronaren Herzkrankheit?
Die Risikofaktoren der KHK entsprechen den Risikofaktoren der Arteriosklerose. Zum einen gibt es bestimmte konstitutionelle Risiken, die von den Patienten nicht beeinflusst werden können. Dazu gehören genetische Veranlagungen, das Geschlecht und das Alter. Risikofaktoren wie ein erhöhter Cholesterinspiegel, Tabakrauchen, arterieller Bluthochdruck, Übergewicht und Bewegungsmangel sind hingegen beeinflussbare Faktoren. Es ist zu beachten, dass die Risikofaktoren nicht nur additiv wirken, sie gehen synergistische Effekte ein. Das bedeutet, dass sie gemeinsam das Risiko überproportional erhöhen. So ist die Kombination aus Tabakrauchen, arteriellem Bluthochdruck und Diabetes mellitus in Bezug auf die Sterblichkeit der KHK einer der wichtigsten Risikofaktoren.
Ein weiterer Risikofaktor ist die Strahlentherapie, die im Rahmen von Krebserkrankungen durchgeführt wird.
Welche Symptome treten bei einer Koronaren Herzkrankheit auf?
Das Leitsymptom der KHK ist die Angina pectoris. Die Angina pectoris äußert sich durch dumpfe, drückende und brennende Schmerzen. Diese sind häufig hinter dem Brustbein lokalisiert. Viele der betroffenen Patienten berichten von einem Engegefühl in der Brust. Die Schmerzen können in den linken Arm, in beide Arme oder in den Rücken ausstrahlen. Bei der atypischen Angina pectoris können auch Unterkiefer, Oberbauch oder Hals von den Schmerzen betroffen sein. Neben der Angina pectoris können Beschwerden wie Atemnot, Blutdruckabfall, erhöhte Herzfrequenz, Gesichtsblässe oder vermehrtes Schwitzen auftreten. Die Anfälle werden häufig von Todesangst begleitet.
Welche Formen von Angina pectoris gibt es?
Die stabile Angina pectoris tritt häufig bei der chronischen Koronaren Herzkrankheit auf. Die Schmerzanfälle wiederholen sich, treten kurzzeitig und bei körperlicher Belastung auf. Bei körperlicher Anstrengung verbraucht der Körper mehr Sauerstoff. Die stabile Angina pectoris wird auch als Belastungsangina bezeichnet. Eine Sonderform der stabilen Angina pectoris ist die Walk-through-Angina. Auch hier beginnen die Beschwerden bei körperlicher Belastung. Wenn diese jedoch über längere Zeit beibehalten wird, bessern sich die Beschwerden wieder. Neben Bewegung können auch Kälte, ausgiebige Mahlzeiten und psychische Erregung einen Angina pectoris-Anfall hervorrufen.
Auch die instabile Pectoris kann im Rahmen der KHK auftreten. Die instabile Form tritt in Ruhe auf und wird deshalb auch Ruheangina genannt.
Gibt es Komplikationen?
Eine gefürchtete Komplikation bzw. Folge der KHK ist der Herzinfarkt. Es handelt sich dabei um eine anhaltende Störung der Durchblutung von Teilen der Herzmuskulatur. In den meisten Fällen entwickelt sich der Herzinfarkt auf dem Boden einer KHK.
Wie wird die KHK diagnostiziert?
Häufig kann eine Verdachtsdiagnose schon nach einer ausführlichen Anamnese gestellt werden. Pektanginöse Beschwerden müssen immer als Hinweis auf eine Koronare Herzkrankheit gewertet werden. Um den Befund zu sichern, können folgende Untersuchungsverfahren eingesetzt werden:
- Laboruntersuchung (LDL- und HDL-Cholesterin, Gesamtcholesterin, Triglyzeride, TSH, kleines Blutbild)
- Elektrokardiogramm (EKG)
- Ruhe-EKG
- Belastungs-EKG
- Langzeit-EKG
- Echokardiografie
- Dopplerultraschall der Gefäße
- Stressechokardiografie
- Myokardszintigrafie
- Koronarangiografie
- Magnetresonanztomografie
- Computertomografie
Wie wird die Koronare Herzkrankheit behandelt?
Die Behandlung erfolgt zunächst medikamentös. Auch wenn kleinere Gefäße von der KHK betroffen sind, muss die Behandlung medikamentös erfolgen. Invasive Eingriffe versprechen bei kleinen Gefäßen nur wenig Erfolg. Nitrate werden häufig in Form von Sprays eingesetzt. Sie vermindern den Gefäßwiderstand und senken somit sowohl die Vorlast als auch die Nachlast des Herzens. Dadurch wird der Sauerstoffverbrauch der Herzmuskulatur gesenkt. Es gibt kurzwirksame und langwirksame Präparate mit Nitrat. Die kurzwirksamen werden zur symptomatischen Therapie der Angina pectoris verwendet. Die Wirkung tritt bereits nach kurzer Zeit ein. Allerdings haben sowohl lang- als auch kurzwirksame Präparate keinen Einfluss auf die Prognose der chronischen Koronaren Herzkrankheit.
Zusätzlich zu Nitratpräparaten können Betablocker verwendet werden. Diese senken die Herzfrequenz und die Kontraktionskraft des Herzens. Der Sauerstoffbedarf des Herzmuskels wird dadurch gesenkt. Betablocker werden vor allem zur Behandlung der stabilen Angina pectoris genutzt. Ferner kommen Kalziumkanalblocker zum Einsatz. Auch diese setzen die Kontraktilität des Herzens und damit den Sauerstoffverbrauch herab.
Im Rahmen der Koronangiographie, die zur Diagnose der KHK durchgeführt wird, kann eine Ballondilatation erfolgen. Bei dieser sogenannten perkutanen transluminalen koronaren Angioplastie (PTCA) werden die verschlossenen Herzkranzgefäße mithilfe eines Ballonkatheters geweitet. Gegebenenfalls kann die PTCA mit einer Stentimplantation kombiniert werden.
Bei größeren Gefäßverschlüssen muss in der Regel eine Bypassoperation erfolgen. Dabei werden an den Extremitäten Venen oder Arterien entnommen und mittels Gefäßtransplantation an die Engstellen in den Herzkranzgefäßen eingesetzt. Die Operation muss im Herzstillstand unter Einsatz der Herz-Lungen-Maschine durchgeführt werden. Nationalen Versorgungsleitlinien zufolge sollten solche Revaskularisationstherapien allerdings nur durchgeführt werden, wenn die Symptome der KHK mit einer alleinigen medikamentösen Therapie nicht in den Griff zu bekommen sind. Auch bei Stenosen über 50 Prozent sind Revaskularisationstherapien die Verfahren der ersten Wahl.
Wie kann der KHK vorgebeugt werden?
Zur Prävention der Koronaren Herzkrankheit sollten vor allem die Risikofaktoren reduziert werden. So gehört Rauchen zu den größten Risikofaktoren für das Herz-Kreislauf-System. Eine Rauchentwöhnung kann das Risiko von kardiovaskulären Erkrankungen um die Hälfte verringern. Auch eine zielgerichtete Ernährungsumstellung kann hilfreich sein. Insbesondere die mediterrane Kost ist empfehlenswert. Sie zeichnet sich durch einen hohen Gehalt an Vitaminen, Nährstoffen, ungesättigten Fettsäuren, Omega-3-Fettsäuren und Ballaststoffen aus. Neben der Ernährung hat auch regelmäßige Bewegung einen positiven Einfluss auf das Herz-Kreislauf-System.
Unterstützend können medikamentöse Präventionsmittel eingesetzt werden. Thrombozytenaggregationshemmer wie Acetylsalicylsäure (ASS) und Clopidogrel hemmen die Aggregation der Thrombozyten und verringern somit die Neubildung von Blutgerinnseln in den Koronargefäßen. Dadurch sinkt das Risiko, an einer KHK zu erkranken und an einem Herzinfarkt zu sterben.
Ferner können sogenannte Statine zum Einsatz kommen. Diese hemmen die körpereigene Cholesterinproduktion.
In den letzten Jahren ist zudem das Vitamin D immer mehr in den medizinischen Fokus geraten. Studien zufolge ist das Herzinfarkt-Risiko bei niedrigen Vitamin-D-Werten fast doppelt so hoch wie bei Normwerten.
Die Inhalte der Videos dienen ausschließlich der Informationsbereitstellung.
Diese ersetzen daher weder einen Besuch bei einem Arzt oder Ärztin noch eine professionelle Beratung und Behandlung durch eben diese. Diese Videos stellen keine Aufforderung zur eigenständigen Diagnose und/oder Behandlung bei gesundheitlichen Beschwerden dar. Bei gesundheitlichen Beschwerden konsultieren Sie umgehend einen Arzt oder Ärztin.
Diese Videos dienen ausschließlich der Information.
Ich lade Sie gerne zu Kontrolluntersuchungen ein. Nutzen Sie dazu das Online-Formular oder rufen Sie mich an. Tel. Dr. Raffael Sporn: 0660 84 00 836
Koronare Herzkrankheit (kurz KHK), Angina pectoris und Herzinsuffizienz
Wie unterscheiden sich Koronare Herzkrankheit (kurz KHK), Angina pectoris und Herzinsuffizienz und was sind die Risikofaktoren oder Auslöser?
KHK ist einfach die Beschreibung, dass die Herzkranzgefäße erkrankt und in der Regel verengt/verstopft sind. Neben erblicher Veranlagung spielen vor allem die sogenannten Risikofaktoren Rauchen, hohes Cholesterin, hoher Blutdruck und Zuckerkrankheit die entscheidende Rolle bei der Entstehung und dem Voranschreiten.
Videolänge: 1 Minute 10 Sekunden | Auflösung: 480p
koronare Herzkrankheit KHK - Innere Medizin
In diesem Podcast werden die verschiedenen Arten des akuten Koronarsyndroms systematisch erläutert. Desweiteren wird auf Risikofaktoren, Symptome, Diagnostik und Therapie der koronaren Herzkrankheit eingegangen.
Videolänge: 16 Minuten 03 Sekunden | Auflösung: High-Definition (HD)
Vor- und Nachsorge | Termin vereinbaren
Vorsorgeuntersuchung Koronare Herzkrankheit | KHK
Dr. Raffael Sporn untersucht Sie – in angenehmer Ambiente – kompetent in seiner Wahlarztordination in Wien. Jetzt direkt über unten stehendes Kontaktformular eine Terminanfrage versenden.
Unsere Öffnungszeiten und Telefonnummer finden Sie hier: KONTAKT
[contact-form-7 404 "Not Found"]
Dr. Sporn ist Facharzt für Kardiologie und Angiologie und bietet folgende Leistungen an: